Aktuelle CME
Eine Auswahl an CME zu allgemeinärztlichen Themen, die auch zur regelmäßigen Wissensauffrischung geeignet sind, finden Sie hier.




Ärztl. Leiter Sektion Phakomatosen, Leiter Neurofibromatose Ambulanz und Tagesklinik, Facharzt für Neurologie, Universitätsklinikum Hamburg-Eppendorf
- Neurologie / Kinder- und Jugendmedizin / Hämatologie und Onkologie
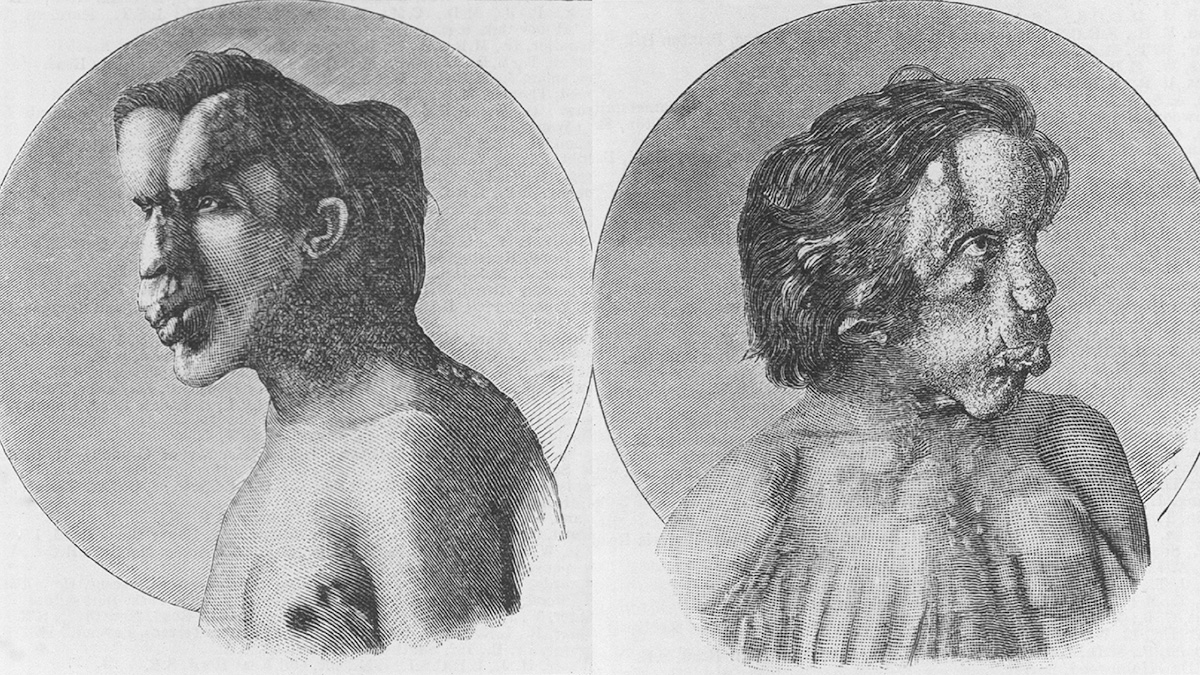
Neurofibromatose Typ 1 (NF1) - Eine Krankheit mit vielen Gesichtern
Neurofibromatose Typ 1 (NF1) - Eine Krankheit mit vielen Gesichtern
Die Neurofibromatose Typ 1 (NF1), auch bekannt als Von-Recklinghausen-Krankheit, ist die häufigste Form der Neurofibromatose. Sie ist eine genetische Erkrankung mit zahlreichen „Gesichtern“ und äußert sich klinisch durch kutane, neurologische, ophthalmologische sowie orthopädische Manifestationen.
Diese Fortbildung weist auf die verschiedenen Neurofibromatose-Typen hin und verdeutlicht die genetischen sowie pathophysiologischen Besonderheiten der NF1. Sie erhalten anschließend einen Überblick über die diagnostischen Kriterien und die verschiedenen klinischen Symptome dieser Erkrankungsform. Im letzten Teil der CME werden die Behandlungsmöglichkeiten von NF1 und die aktuellen Therapieoptionen für NF1-bedingte plexiforme Neurofibrome kurz vorgestellt.




Stellvertretende Klinikdirektorin und Sektionsleitung Stammzelltransplantation, Klinik für Innere Medizin II, Abteilung für Hämatologie und Internistische Onkologie, Universitätsklinikum Jena
- Hämatologie und Onkologie / Innere Medizin / Neurologie / Pneumologie
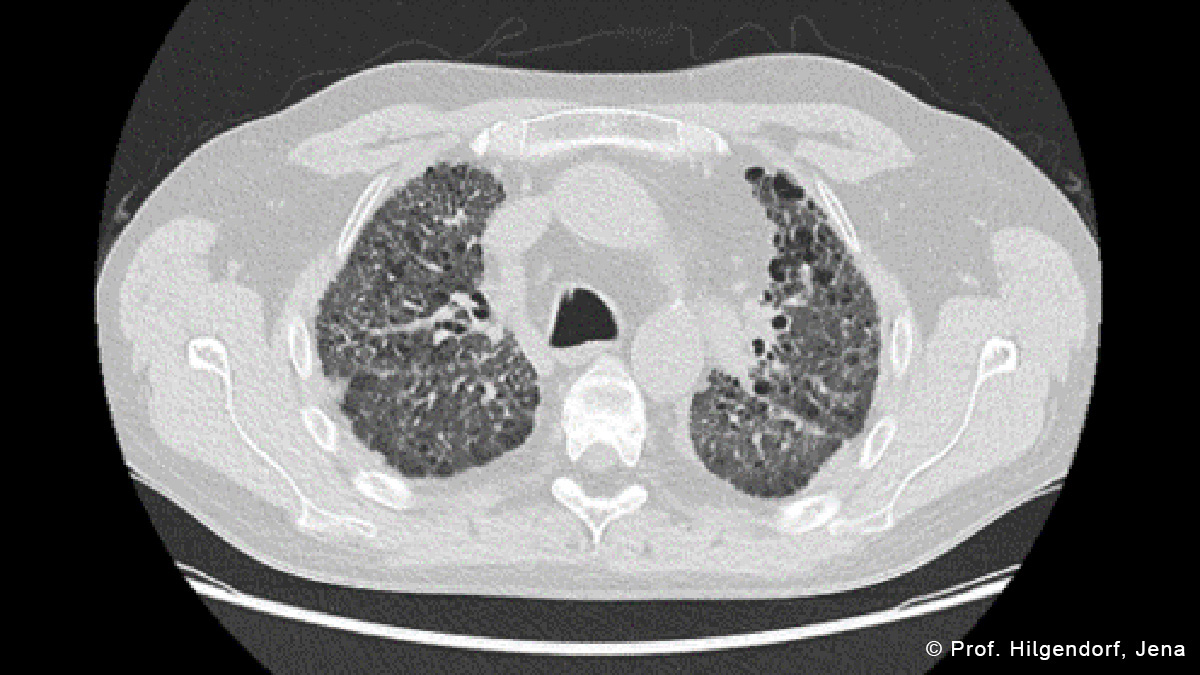
Chronische Graft-versus-Host-Erkrankung (cGvHD) - Atypische Manifestationen und therapeutische Herausforderungen
Chronische Graft-versus-Host-Erkrankung (cGvHD) - Atypische Manifestationen und therapeutische Herausforderungen
Die chronische Graft-versus-Host-Erkrankung (cGvHD) tritt bei ca. 50 % der Patienten nach alloHSZT auf. Zusätzlich zu den klassischen Organmanifestationen der cGvHD können auch atypische Manifestationen an anderen Organen auftreten, welche häufig Symptome von bekannten Autoimmunerkrankungen (Immunthrombozytopenie, Autoimmun-Pankreatitis) zeigen. Die Diagnostik der cGvHD erweist sich häufig als schwierig und herausfordernd, so dass der interdisziplinären Zusammenarbeit eine große Bedeutung zukommt.
Frau Prof. Hilgendorf und Herr Prof. Kobbe geben wertvolles Praxiswissen im Umgang mit atypischen Manifestationen wie z.B. Immunzytopenien, peripheres und zentrales Nervensystem, Niere, Polyserositis sowie Lunge weiter. Auf die therapeutischen Herausforderungen wird im Folgenden mittels Patientenfällen eingegangen.




Facharzt für Innere Medizin, Klinik und Poliklinik für Hämatologie, Zelltherapie, Hämostaseologie und Infektiologie, Universitätsklinikum Leipzig
- Allgemeinmedizin / Hämatologie und Onkologie / Innere Medizin
Der Umgang mit Blutbildveränderungen in der allgemeinmedizinischen Praxis
Der Umgang mit Blutbildveränderungen in der allgemeinmedizinischen Praxis
In der allgemeinmedizinischen Praxis stellt die labormedizinische Untersuchung von Blutzellen ein zentrales Diagnoseverfahren dar. Viele Blutbildveränderungen fallen erst als Zufallsbefund durch Routineuntersuchungen auf. Abweichungen vom Normbefund des Blutbildes ermöglichen dabei häufig eine erste Interpretation der pathologischen Veränderungen und weisen auf Ursachen hin.
Diese Fortbildung gibt Ihnen einen Überblick über die häufigsten Abweichungen der Referenzbereiche im Blutbild. Der Fokus liegt dabei auf der Interpretation der Blutbildabweichungen inklusive der Identifikation möglicher Ursachen und der Auswahl geeigneter Maßnahmen zur Differenzialdiagnostik. Merkmale und Auffälligkeiten (Red Flags) werden besprochen, die eine weiterführende Abklärung durch eine hämatologische bzw. hämatoonkologische Praxis notwendig machen.





Ltd. Oberärztin, Fachärztin für Kinder- und Jugendmedizin, Neuropädiatrie, Kinder- und Jugendmedizin, Sana Kliniken Duisburg
- Kinder- und Jugendmedizin / Neurologie / Neurochirurgie / Hämatologie und Onkologie
Neurofibromatose Typ 1 (NF1) - Therapieoptionen plexiformer Neurofibrome
Neurofibromatose Typ 1 (NF1) - Therapieoptionen plexiformer Neurofibrome
Die Neurofibromatose Typ 1 (NF1) ist eine Grunderkrankung mit unterschiedlichen Merkmalen, die sich ganz individuell präsentieren können. Erste Symptome in Form von Café-au-Lait Flecken sind häufig bereits in den ersten Lebensmonaten sichtbar, aber auch kongenitale Tumore wie plexiforme Neurofibrome können sehr früh, im Säuglings- und Kindesalter, auftreten.
Diese Fortbildung zeigt die verschiedenen Facetten der NF1 und stellt klinische Manifestationen, Diagnosekriterien sowie häufige Themen der pädiatrischen Sprechstunde vor. Im Folgenden werden vor allem die plexiformen Neurofibrome näher beleuchtet. Anhand von Fallbeispielen wird gezeigt, welche Therapieoptionen aktuell zur Verfügung stehen und vor welchen Herausforderungen Ärzte bei der Behandlung von pädiatrischen NF1-Patienten mit plexiformen Neurofibromen (NF1-PN) stehen. Des Weiteren verdeutlicht Frau Dr. Vaassen die Bedeutung der multidisziplinären Zusammenarbeit auf dem Weg zur Therapie von NF1 PN.




Oberarzt Klinik und Poliklinik für Innere Medizin III, Hämatologie und Internistische Onkologie, Universitätsklinikum Regensburg
- Hämatologie und Onkologie / Innere Medizin / Haut- und Geschlechtskrankheiten / Gastroenterologie
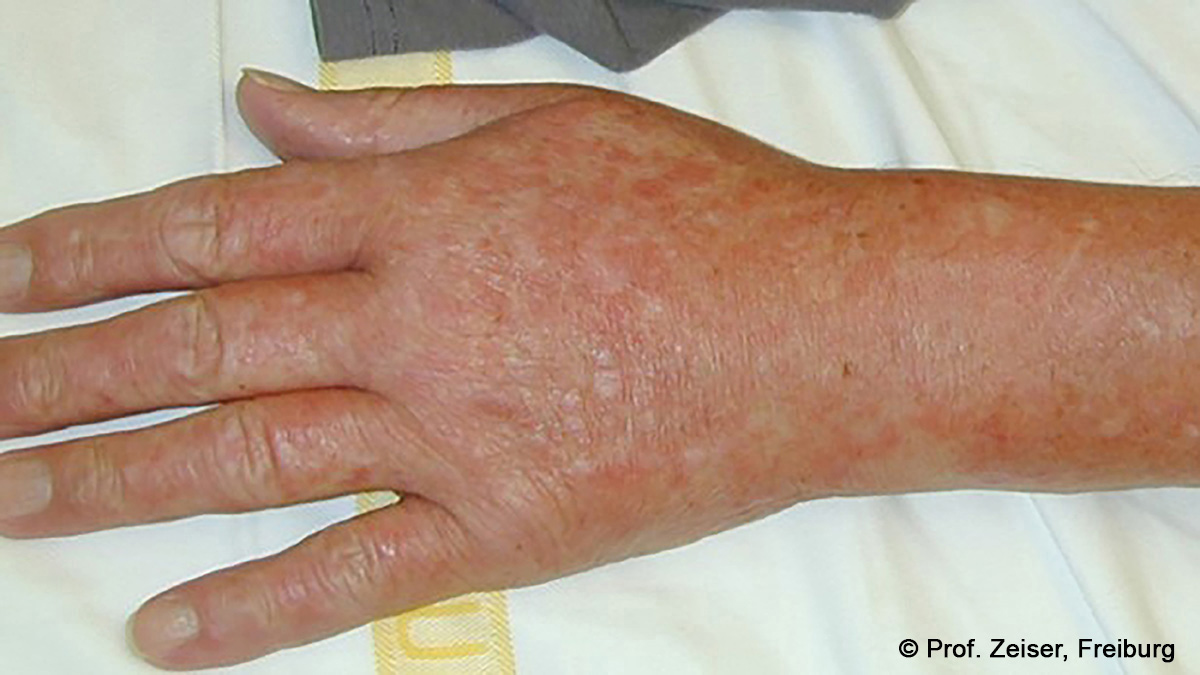
Akute Graft-versus-Host-Erkrankung (aGvHD) - Fokus Diagnose und Erstlinientherapie
Akute Graft-versus-Host-Erkrankung (aGvHD) - Fokus Diagnose und Erstlinientherapie
Die akute Graft-versus-host Erkrankung (GvHD) ist eine systemische entzündliche Erkrankung, die nach allogener peripherer Blutstammzelltransplantation, Nabelschnurbluttransplantation oder Knochenmarktransplantation auftreten kann und zur Schädigung hauptsächlich von Darm, Haut und Leber führt. Die akute GvHD ist eine klinische Diagnose und bedarf in der Regel einer sofortigen Therapie.
Die Symptome der akuten GvHD sind immer unspezifisch. Bei der Diagnostik gibt es einige Fallstricke und Herausforderungen zu beachten, die Herr Prof. Wolff und Herr Prof. Zeiser ausführlich erläutern. Ein weiterer Fokus liegt auf der Erstlinienbehandlung nach Leitlinie und der Beleuchtung der Mono- und Kombinationstherapie. Des Weiteren werden die Therapieprinzipien der Darm-, Haut- und Leber-GvHD vermittelt. Abgerundet wird der Expertenaustausch der Referenten durch Fallbeispiele aus der Praxis.




Internist, Facharzt für Innere Medizin, Gastroenterologie, Hämatologie und Onkologie, Palliativmedizin, Intensivmedizin;
Centrum für Hämatologie und Onkologie Bethanien
- Gastroenterologie / Hämatologie und Onkologie / Innere Medizin
Biomarker FGFR2 bei Gastrointestinalen Tumoren
Biomarker FGFR2 bei Gastrointestinalen Tumoren
Biomarker sind biologische Merkmale, die im Blut oder in Gewebeproben gemessen und bewertet werden können. Sie zeigen krankhafte Veränderungen auf, können aber auch biologisch normale Prozesse im Körper nachweisen. Im Rahmen dieser Fortbildung bespricht Herr Prof. Waidmann Alterationen an FGFR-Signalwegen mit Fokus auf den Biomarker FGFR2 bei Gastrointestinalen Tumoren. Es werden insbesondere die Therapiekonzepte FGFR2-Inhibitoren und monoklonale Antikörper und deren Einsatz beim Cholangiokarzinom sowie Magenkarzinom/AEG-Tumor besprochen. Die dazugehörigen Studienergebnisse der Studien FIGHT 202, FOENIX-CCA2 und FIGHT sowie die Empfehlungen der Leitlinien runden diese Fortbildung ab.





Stellvertretender Klinikdirektor, Leiter der Schwerpunkte Endokrinologie, Diabetologie und Ernährungsmedizin
Medizinische Klinik 1, Universitätsklinikum Frankfurt
- Endokrinologie und Diabetologie / Innere Medizin / Hämatologie und Onkologie
Cushing Syndrom - Vorgehen in der Praxis
Cushing Syndrom - Vorgehen in der Praxis
Das Cushing-Syndrom ist eine seltene Erkrankung, die durch eine tumorbedingt chronisch erhöhte Produktion von Cortisol gekennzeichnet ist und sich klinisch in einer Vielzahl von Symptomen äußern kann.
Im Rahmen dieser eCME stellt Ihnen Herr Prof. Dr. med. Jörg Bojunga die drei Hauptformen des Cushing-Syndroms vor: das hypophysäre Cushing-Syndrom (Morbus Cushing), das durch einen Hypophysentumor verursacht wird; das adrenale Cushing-Syndrom, das auf Nebennierenrindentumore zurückzuführen ist; und das ektope Cushing-Syndrom, bei dem anders lokalisierte Tumore übermäßige Mengen an adrenokortikotropem Hormon (ACTH) produzieren.
Nach einer Einführung in die Ursachen sowie die für das Cushing-Syndrom relevanten klinischen Zeichen und Symptome, geht Herr Prof. Bojunga auf die Diagnose sowie die Subtypisierung der Erkrankung ein und hebt dabei mögliche Fallstricke hervor, die bei der Diagnosestellung entscheidend sein können. Darüber hinaus stellt er Behandlungsmöglichkeiten vor, die in der operativen Beseitigung des Tumors oder alternativ in der medikamentösen Therapie bestehen können. Abschließend legt Herr Prof. Bojunga ein besonderes Augenmerk auf das ektope Cushing-Syndrom und beleuchtet dieses anhand von zwei ausgewählten Fallbeispielen.





Chefarzt der Urologie, Asklepios Klinik Altona
Hamburg
- Hämatologie und Onkologie / Urologie
Nicht-muskelinvasives Blasenkarzinom - heutige und künftige Therapieoptionen
Nicht-muskelinvasives Blasenkarzinom - heutige und künftige Therapieoptionen
Das Harnblasenkarzinom zählt weltweit zu den zehn häufigsten Krebserkrankungen, wobei in der Europäischen Union eine signifikante geschlechterspezifische Inzidenz beobachtet wird. Der Großteil der Diagnosen entfällt auf das nicht-muskelinvasive Harnblasenkarzinom.
In dieser Fortbildung präsentiert Herr Prof. Wülfing die S3-Leitlinien sowie die neuesten EAU Guidelines 2024 zum Harnblasenkarzinom. Im Fokus stehen Ätiologie, Früherkennung/Diagnostik, Staging und Grading sowie das Risikomanagement. Zudem wird die aktuelle Studienlandschaft mit innovativen Wirkstoffsystemen, -klassen und Kombinationstherapien erörtert.
Weitere Themen umfassen die Chemotherapie-Frühinstillation, adjuvante Therapieempfehlungen und moderne Alternativen zur BCG-Therapie, insbesondere die Handhabung bei BCG-Intoleranz und -Versagen. Ziel ist es, Ihnen fundierte Einblicke und aktuelle Empfehlungen zur Optimierung der Therapie sowie Ausblicke auf zukünftige Therapiemöglichkeiten zu bieten.





FRCPath
Direktor des Instituts für Pathologie,
Universitätsklinikum Aachen
- Pathologie / Pneumologie / Hämatologie und Onkologie
Biomarker-Diagnostik onkologischer Immuntherapien
Biomarker-Diagnostik onkologischer Immuntherapien
Biomarker sind biologische Merkmale und wichtige Tools der modernen Medizin. Die Analyse von Biomarkern trägt nicht nur dazu bei, bestimmte Krankheiten möglichst eindeutig und schnell zu erkennen, sie kann auch dabei helfen, Patienten zielgerichtet und wirkungsvoll zu behandeln. Vor allem prognostische und prädiktive Biomarker gewinnen für die Behandlung von Krebserkrankungen immer mehr an Bedeutung.
In dieser Fortbildung stellt Ihnen Herr Professor Jonigk anschaulich mit Hilfe von Bildbeispielen und aktuellen Daten die Bedeutung der Biomarker-Diagnostik im Rahmen immunonkologischer Therapien vor. Der Vortrag beginnt mit einem Einblick in die integrative Tumordiagnostik und zeigt die Entwicklung von Diagnostik und Therapie am Beispiel des Bronchialkarzinoms. Herausforderungen der Biomarker-Diagnostik, die Bedeutung von Biomarkern wie PD-L1 (programmed cell death 1 ligand 1) und MSI (Mikrostalliteninstabilität) für den Einsatz immunonkologischer Therapien sowie die Rolle von Score-Systemen werden im Folgenden näher beleuchtet. Immunhistologische Bilder und ein Fallbeispiel am Ende des Vortrags verdeutlichen die Notwendigkeit von Biomarker-Analysen im Zusammenspiel von klinischen/präklinischen Disziplinen und (Histo-)Pathologie.




Fachärztin für Innere Medizin, Hämatologie und Onkologie
Direktorin des Krukenberg-Krebszentrums Halle (KKH)
Oberärztin Universitätsklinik und Poliklinik für Innere Medizin IV
Universitätsklinikum Halle (Saale)
- Hämatologie und Onkologie / Kardiologie
Polycythaemia Vera und kardiovaskuläres Risiko
Polycythaemia Vera und kardiovaskuläres Risiko
Polycythaemia Vera (PV) ist eine seltene bösartige hämatoonkologische Erkrankung, die überwiegend ältere Patienten betrifft und durch kardiovaskuläre Komplikationen tödlich verlaufen kann.
Im Rahmen dieser eCME beleuchten Frau Prof. Dr. med. Haifa Kathrin Al-Ali und Herr Prof. Dr. med. Andreas Hagendorff die PV jeweils aus hämatologischer und kardiologischer Sicht und stellen dabei heraus, inwiefern eine interdisziplinäre Zusammenarbeit zwischen den beiden Fachgebieten für die Betreuung von PV-Patienten von äußerster Bedeutung ist.
Frau Prof. Al-Ali führt zunächst in die PV ein und stellt die wichtigsten Risikofaktoren sowie deren differenzierte Gewichtung - auch im Hinblick auf eine adäquate Therapie - vor. Herr Prof. Hagendorf stellt anschließend Standards zur Beurteilung des kardiovaskulären Risikos bei PV-Patienten vor. Er legt dabei besonderes Augenmerk auf die Echokardiographie als Screening-Verfahren und stellt diese anhand ausgewählter Aufnahmen näher vor.
Abschließend diskutieren beide Referenten, wie der fachübergreifende Austausch nach Ihrer Erfahrung am besten gepflegt und gefördert werden kann, um eine optimale Betreuung von PV-Patienten gewährleisten zu können.




Chefärztin der Klinik für Urologie
Krankenhaus Nordwest, Frankfurt am Main
- Hämatologie und Onkologie / Innere Medizin / Nephrologie / Urologie
Therapie des nicht metastasierten und metastasierten Nierenzellkarzinoms (NZK)
Therapie des nicht metastasierten und metastasierten Nierenzellkarzinoms (NZK)
Unter allen Nierentumoren im Erwachsenenalter treten die Nierenzellkarzinome (NZK, engl. RCC) mit einem Anteil von circa 95 % am häufigsten auf. Im Jahr 2020 gab es allein in Deutschland über 14.000 Neuerkrankungen, Männer waren dabei deutlich häufiger betroffen als Frauen.
In dieser Online-Fortbildung stellen Ihnen die beiden Experten Prof. Dr. Inga Peters und PD Dr. Philipp Ivanyi neueste Erkenntnisse zur Behandlung des nicht metastasierten und metastasierten Nierenzellkarzinoms vor. Der erste Teil widmet sich den Therapieoptionen des lokal begrenzten oder fortgeschrittenen Stadiums und präsentiert Studiendaten zur adjuvanten Therapie. Der zweite Teil führt Sie durch einen Therapiealgorithmus des metastasierten Nierenzellkarzinoms (mNZK, engl. mRCC) und beleuchtet aktuelle Daten immunonkologischer Kombinationstherapien (IO/TKI, IO/IO) sowie Kriterien zur differenzierten Therapieauswahl in der Erstlinie des mNZK.




Klinikdirektor Frauenklinik
Universitätsklinikum Würzburg
- Hämatologie und Onkologie / Pathologie / Laboratoriumsmedizin
Molekulare Pathologie bei Brustkrankheiten: Diagnose, Prognose und Therapie
Molekulare Pathologie bei Brustkrankheiten: Diagnose, Prognose und Therapie
Dieser CME-Beitrag richtet sich primär an Fachärzte/-innen der Onkologie, Pathologie und Laboratoriumsmedizin.
Brustkrebs ist die häufigste Krebserkrankung bei Frauen weltweit. Eine frühzeitige und präzise Diagnose ist entscheidend für eine erfolgreiche Behandlung.
Diese Fortbildung bietet tiefgehende Einblicke in die neuesten Fortschritte der molekularen Brustkrebsdiagnostik. Erfahren Sie, wie moderne Tests und Technologien die präzise Identifikation und gezielte Therapie von Brustkrebs ermöglichen. Nutzen Sie die aktuellen wissenschaftlichen Erkenntnisse, um die Versorgung Ihrer Patientinnen und Patienten zu verbessern.




Gerinnungsambulanz und Hämophiliezentrum
II. Medizinische Klinik und Poliklinik
Onkologie, Hämatologie und KMT mit der Sektion Pneumologie
UKE Hamburg
- Angiologie / Hämatologie und Onkologie / Innere Medizin / Allgemeinmedizin
Therapie tumorassoziierter venöser Thromboembolien bei Erwachsenen
Therapie tumorassoziierter venöser Thromboembolien bei Erwachsenen
In diesem CME-Modul werden die klinische Bedeutung tumorassoziierter VTE sowie verschiedene Therapieoptionen anhand der Empfehlungen nationaler und internationaler Leitlinien dargestellt. Dabei werden die Vor- und Nachteile direkter oraler Antikoagulantien (DOAK) erörtert.




Fachärztin für Innere Medizin und Hämatologie und Onkologie
Oberärztin für Myeloproliferative Erkrankungen in der Klinik für Hämatologie, Hämostaseologie, Onkologie und Stammzelltransplantation
Ärztliche Leiterin des Onkologischen Zentrums (DKH)
Medizinische Hochschule Hannover
- Hämatologie und Onkologie
Aktuelle Therapieoptionen und neue Entwicklungen zur Behandlung der primären Myelofibrose
Aktuelle Therapieoptionen und neue Entwicklungen zur Behandlung der primären Myelofibrose
Die primäre Myelofibrose (PMF) ist eine seltene klonale Malignität des hämatopoetischen Systems und betrifft vor allem Menschen ≥ 60 Jahre. Die zugrunde liegende Pathologie und der klinische Verlauf der Erkrankung sind sehr heterogen. Die Therapie der Myelofibrose basiert auf der prognostischen Risikoeinteilung, der Symptomatik und den Komorbiditäten der Betroffenen. Obwohl durch die Integration zielgerichteter JAK-Inhibitoren in den Therapiealgorithmus die Symptomlast und die Lebensqualität der Patient:innen stark verbessert werden konnte, besteht weiterhin ein großer Bedarf an neuen und optimierten Therapieoptionen.
Diese Fortbildung gibt einen Überblick über die medikamentöse Therapie der PMF, wobei neben den derzeit zugelassenen Behandlungsoptionen der Fokus auf aktuell in der klinischen Entwicklung befindlichen Substanzen liegt.




Stellv. ärztliche Leitung Präzisionsonkologie Programm CCC,
Medizinische Klinik und Poliklinik III,
LMU Klinikum München
- Hämatologie und Onkologie / Gastroenterologie / Innere Medizin
Metastasiertes kolorektales Karzinom - Neue (und alte) Biomarker für eine zielgerichtete Behandlung
Metastasiertes kolorektales Karzinom - Neue (und alte) Biomarker für eine zielgerichtete Behandlung
Das kolorektale Karzinom (CRC) ist die dritt-häufigste Tumorerkrankung weltweit. Bereits bei Diagnose sind ca. 25 % der Patient:innen im metastasierten Stadium. In den letzten Jahren hat die interdisziplinäre Behandlung aber auch die Biomarker-getriebene Therapie zu einer Verbesserung der Prognose von Patient:innen mit mCRC geführt. Diese zielgerichtete Behandlung mit neuen und alten Biomarkern wird im Rahmen der Fortbildung von Frau Dr. Heinrich besprochen. Sie erfahren nach einer kurzen Einführung zur Epidemiologie, Therapiezielen und Behandlungsstrategien das Wichtigste zu den molekular gesteuerten Standardtherapien. Als Grundlage dafür dient der Therapiealgorithmus der ESMO-Leitlinie 2022. Der besondere Fokus liegt dabei auf den klinischen Biomarkern RAS, BRAF und MSI. Darüber hinaus erhalten Sie wertvolle Informationen zu neuen molekular zielgerichteten Therapien und Biomarkern wie z. B. KRAS G12C und HER2.





Gerinnungsambulanz und Hämophiliezentrum
II. Medizinische Klinik und Poliklinik
Onkologie, Hämatologie und KMT mit der Sektion Pneumologie
UKE Hamburg
- Angiologie / Innere Medizin / Hämatologie und Onkologie
Oberflächliche Venenthrombose
Oberflächliche Venenthrombose
Die oberflächliche Venenthrombose (OVT) oder Thrombophlebitis stellt ein im Praxisalltag häufig unterschätztes Krankheitsbild dar. Typische Symptome sind Entzündungszeichen wie Rötung, Schwellung und Überwärmung des betroffenen Hautareals. Bei klinischem Verdacht auf OVT ist eine Ultraschalldiagnostik der betroffenen Extremität zum Ausschluss einer tiefen Venenthrombose indiziert. Zudem müssen die Längenausdehnung und der Abstand zur saphenofemoralen Einmündung (Crosse) ermittelt werden. Aufgrund der lokalisierten Thromboinflammation wird eine Antikoagulation über 45 Tage empfohlen, um relevante Endpunkte wie tiefe Venenthrombose, Lungenarterienembolie oder Rezidiv/Progression der OVT wirksam zu verhindern.